Dags för del 2 av årets akutvecka!






Dags för del 2 av årets akutvecka!







I år var den första akutveckan (tidigare SWEETs) och vilken succé det blev! Fler deltagare än någonsin och en fantastisk stämning! Akutläkarsverige är på gång! Enligt färska uppgifter från socialstyrelsen är vi nu mer än 700 specialister i akutsjukvård men fler ska vi bli! Nu är det dags att vi verkligen tar ägandeskap av akutsjukården i Sverige och visar vägen!
Nedan kommer ett första axplock från veckan. Bilderna från föreläsningar kan ni klicka på så kommer ni till föreläsningen. Alla föreläsningar kan ni hitta HÄR !

Årets akutvecka gick av stapeln i vackra Marstrand

Fantastiska Kristina Bengtsson Linde höll i ledarforum dagen innan själva konferensen.

SWESEMs orförande Frida Meyer med delar av den hårt jobbande organisationskommittén med Mathias Jörg i Spetsen.

Kloka och banbrytande Rasmus Strandmark var del av en hel panel som pratade om implementering av akutsjukvård. Här berättar han om Islands . Om de kan så kan vi!




Rasmus talade även om högdos nitro vid SCAPE. Jag har personligen aldrig behövt använda gramsdoser utan det har räckt med bolusar på upp mot 500 mg men Rasmus erfarenhet och litteraturen säger att ännu högre doser är säkert om patienten ligger ned.

Alltid lika engagerande och underhållande Erik Lindeman från giftinfo pratade om vad man ska göra om man har en agiterad älg på akutrummet.

Erfarna Gerhold Kretschmar visade oss vägen vid akut hyponatremi.
Om några dagar lägger jag upp bilder från resten av veckan så håll utkik!

SWEETs 2024 var inspirerande, dökul och alldeles, alldeles underbart! Nu har det gått några månader och det är på sin plats med lite spaced repetition för att befästa de nya kunskaperna! Du kan kolla på samtliga föreläsningar online. Följ bara länkarna nedan!
Schemat från SWEETs med länkar till alla föreläsningar.
Alla föreläsningar från SWEETs 2024 på youtube.



Jag fick pris som årets pedagog. Stort tack till Emil Mellgren som nominerade mig!



Sussi, Emil och Jason Van der Velde morgondoppar sig.






Sussi Järhult ledde den spännande finalen av Rulers of the ER där deltagarna gick all in.

Vinnarna av Rulers of the ER.


Stort tack till den evige SWEETsgeneralen Matthias Jörg som med hjälp av Samah såg till att dra SWEETs 2024 i hamn!
Vi akutläkare hanterar dagligen konflikter och vi är oftast bra på det. Men vi kan bli bättre! EM:RAP hade hör om dagen ett riktigt bra avsnitt om just konflikthantering där jag lärde mig flera nya saker som jag vill dela med mig av.
Vad gör du när du börjar bli triggad och adrenalinet börjar pumpa? Har du en strategi eller improviserar du?
Zach Drapkin och Howard Kadish presenterar på EM:RAP en stegvis strategi:
Om du träffar en patient där du redan från början misstänker att du inte kommer komma fram till någon tydlig diagnos så var öppen med det och styr om patientens förväntningar. Tex: ”Jag kommer sannolikt inte kunna ta reda på exakt varför du har ont i magen men jag tar det på allvar och vill försäkra mig om att det inte rör sig om något akut farligt. Därför kommer vi göra en utredning som utesluter de farliga orsakerna till din buksmärta. När vi är färdiga så kommer jag kanske inte kunna säga vad felet är men jag kommer kunna säga vad det INTE är”
Om du vill förbättra dina kommunikationsfärdigheter så läs gärna mitt tidigare inlägg om det. Där tar jag även up the upset patient protocol som verkligen fungerar!
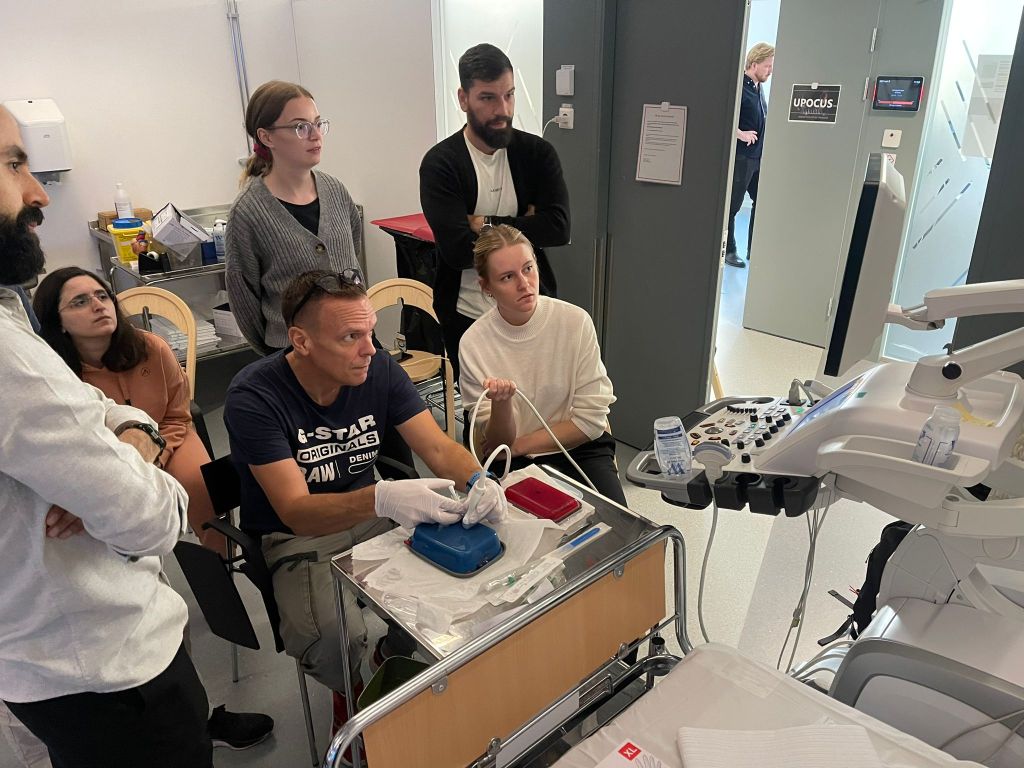
Hej alla ultraljudsintresserade! Vi i Uppsala bjuder in till vår nystartade ultraljudskurs som går ons-fre 17/4-19/4. Kursen riktar sig till alla läkare men kanske främst till AT/BT-läkare, akutläkare och allmänläkare eftersom den är väldigt bred och vi kommer träna på alla typer av ultraljud. Från mjukdelar, pvk-sättning, absessdränering, dvt till kardiovaskulära bedömningar samt bukultraljud.
Fokus är på praktisk träning med korta föreläsniingar mellan. Vi körde första kursomgången i höstas med lokala deltagare och fick väldigt fin feedback och nu har vi vässat oss ytterligare!
Här kommer lite bilder från höstens kursomgång! 🙂






Min kollega Patrik Hallmén i Örebro har skapat en ny resurs för läkarstudenter där han har samlat och sorterat akutsjukvårdsmaterial från flera olika sidor på Akutsjukvard.com. Sidan är under utveckling men redan nu finns det mycket matnyttigt material värt att titta på!
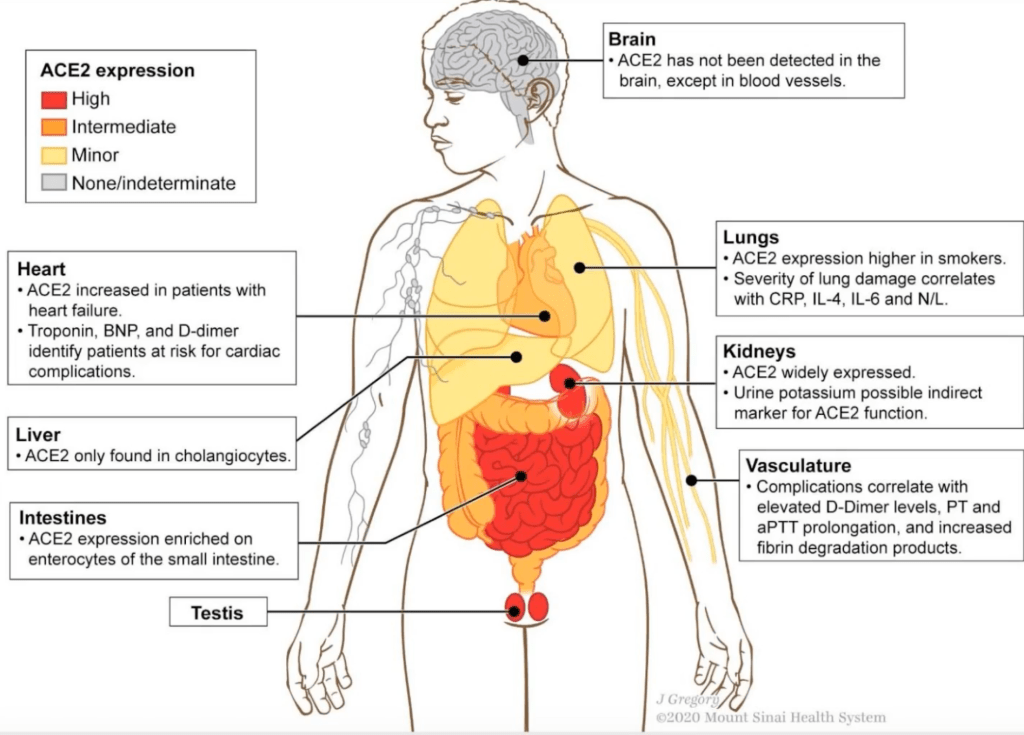
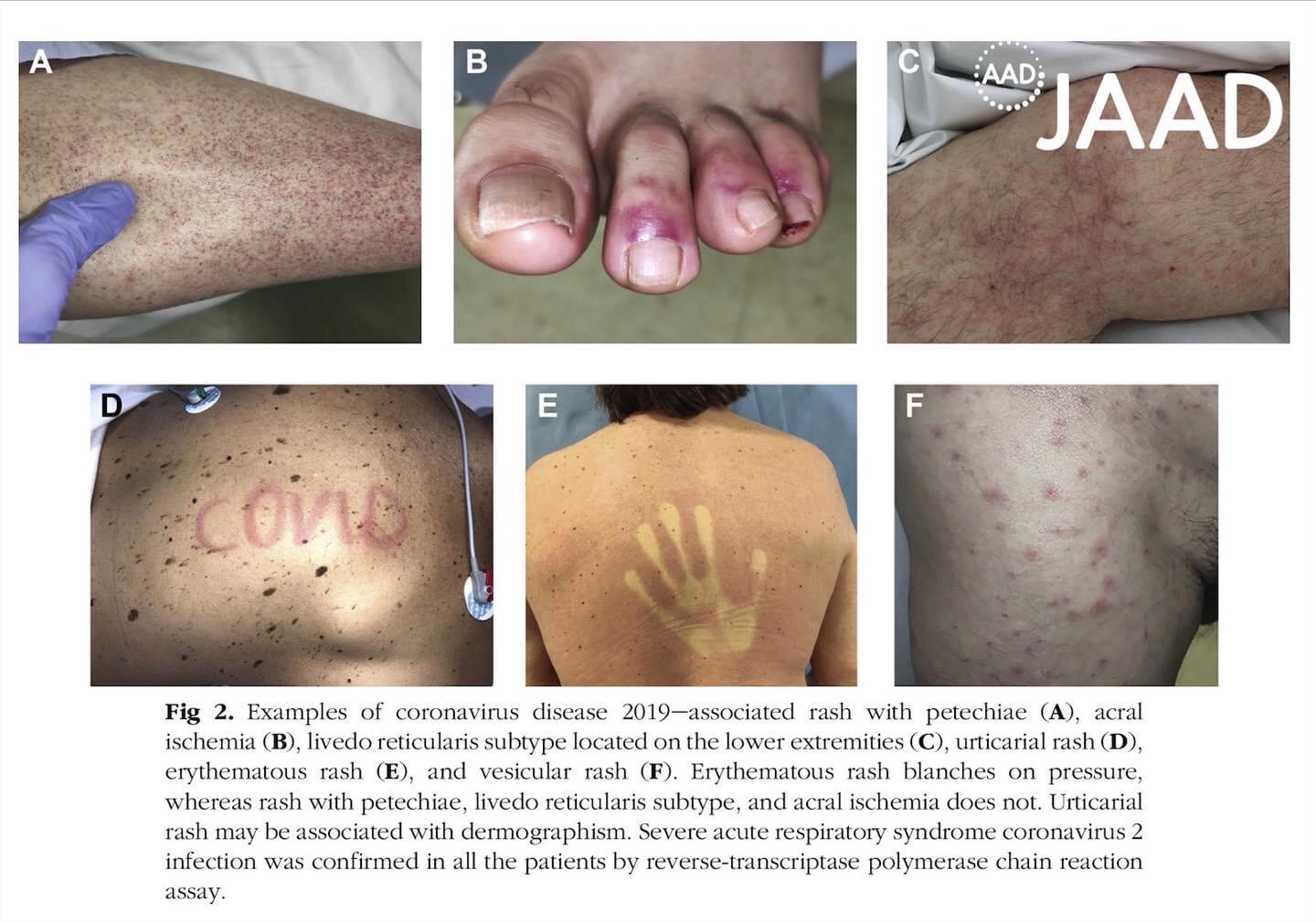
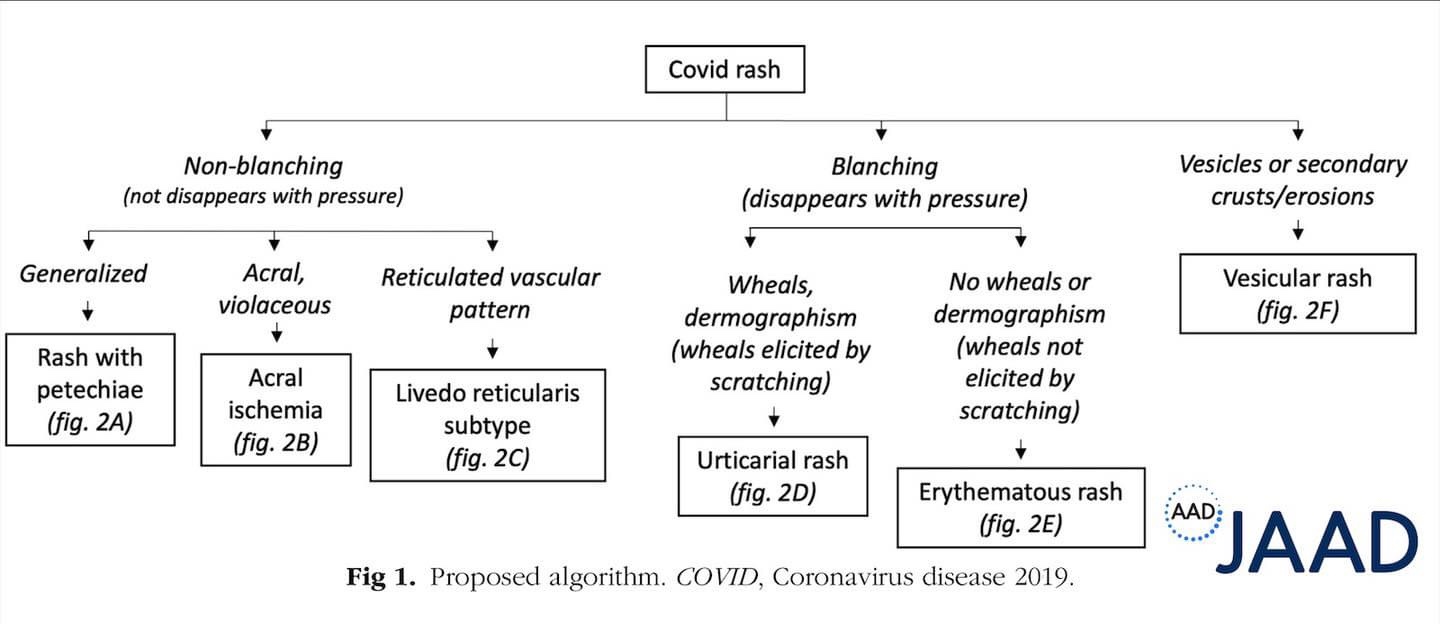
Jag skrev tidigare lite kort om detta i ett tidigare inlägg men senaste månaden kom det en ny artikel som beskriver olika typer av hudmanifestationer sekundära till covid-19 så därför kommer här en kort uppdatering.
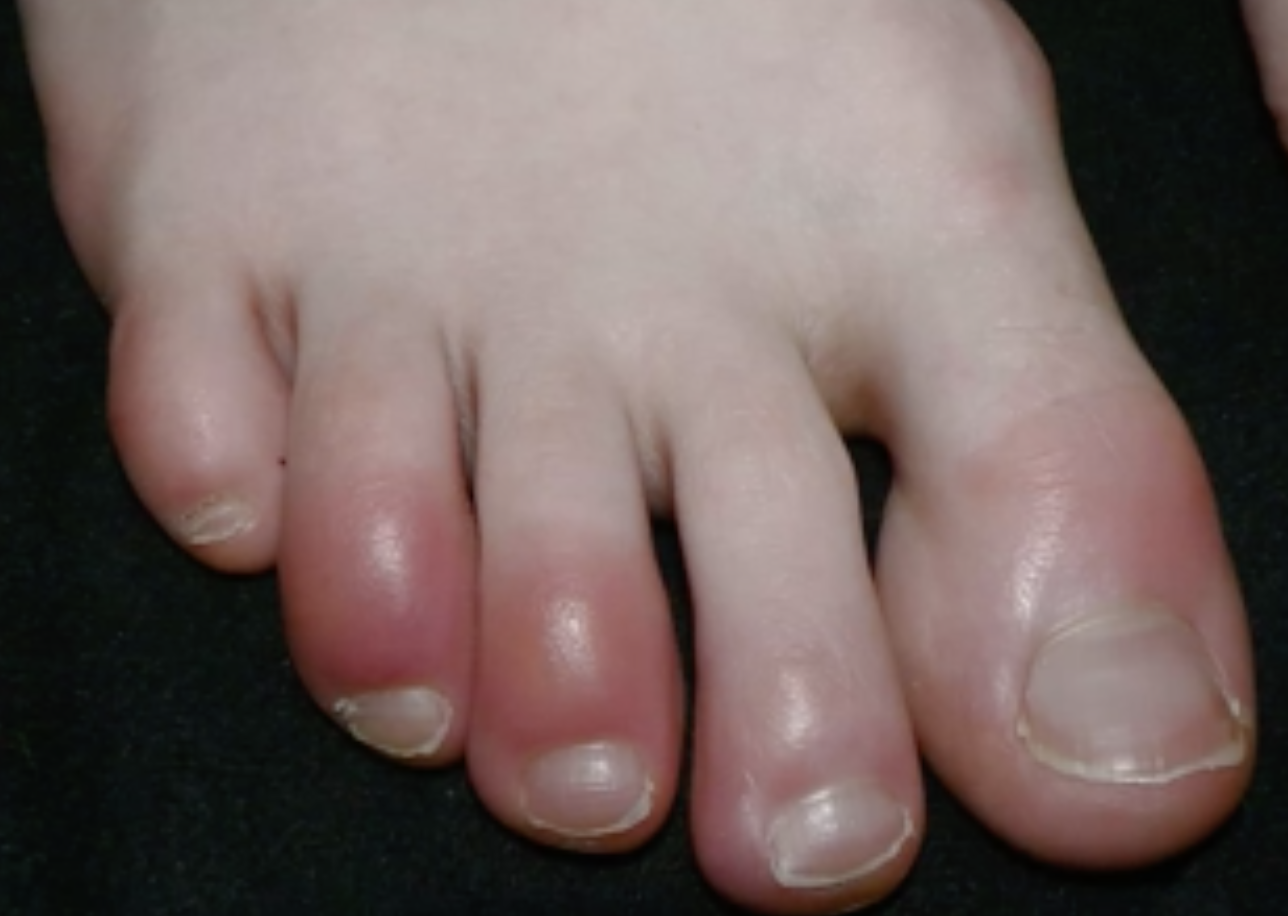

Akrocyanos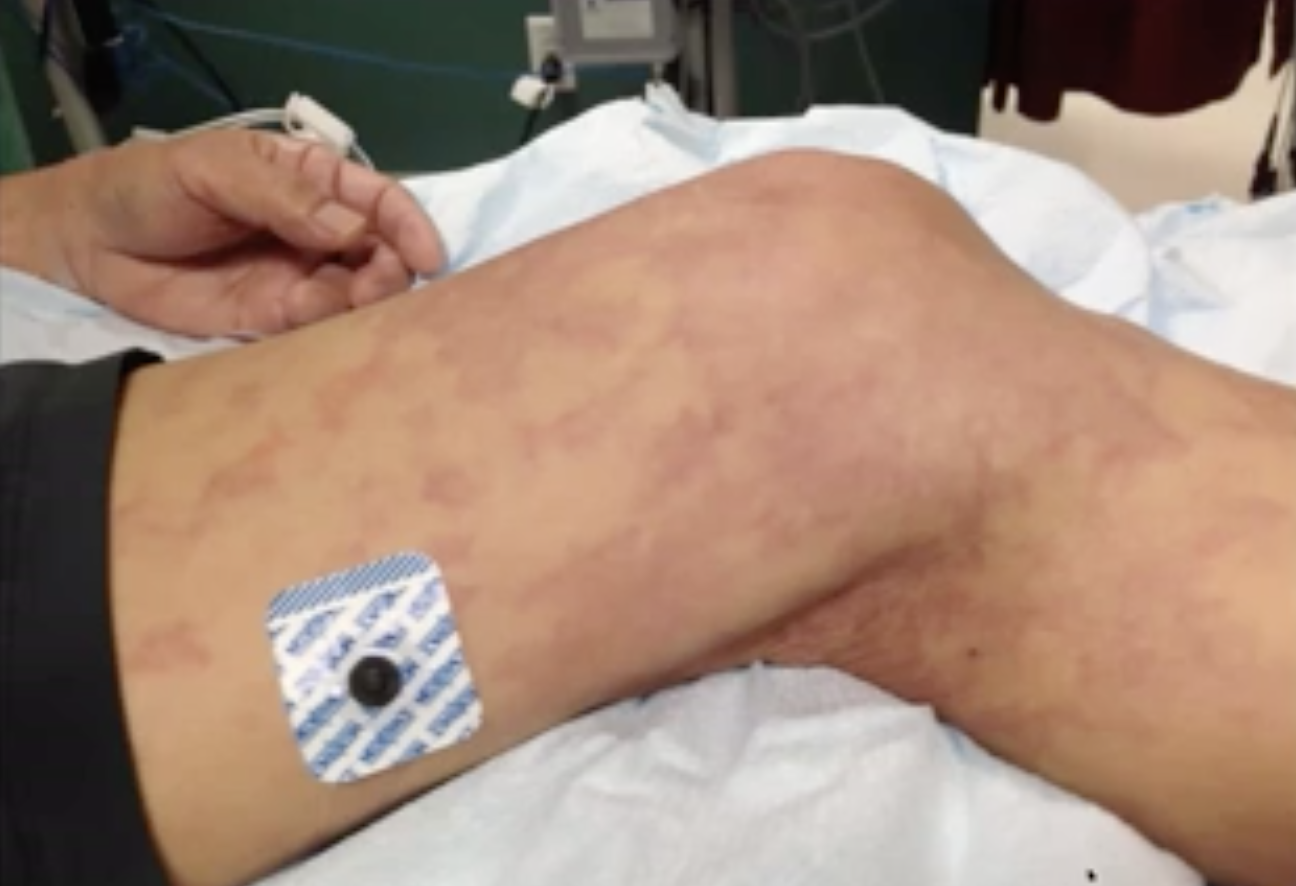 Livedo reticularis– orsaken tros vara microembolis. 1
Livedo reticularis– orsaken tros vara microembolis. 1
Referenser
1 https://www.emrap.org/episode/emraplivecovid5/emraplivecovid
2 https://www.jaad.org/article/S0190-9622(20)30865-3/fulltext
Kort sammanfattning av detta avsnitt. Inte så mycket nytt som kommit men flera intressanta studier på gång.

Om du vill hoppa över lite skämt och fältrapporter från USA så börja på min 21. Klicka på bilden för att komma till videon.
Immunologi
Läkemedel
Critical care Dr Sara Craig
EM:RAP Covid-19 update 2/6
SILFs Covid-19 webinar 5/6
Immunologi (från min 28)